Der Begriff wurde 1938 in die psychoanalytische Diskussion durch Stern zur Beschreibung von Phänomenen im Übergangsbereich von Neurose und Psychose eingeführt, Beschreibungen gab es allerdings bereits früher. Inzwischen ist man zu der Übereinkunft gelangt, es mit einem eigenständigen, in sich relativ stabilen Komplex zu tun zu haben. Wesentlich war Kernbergs Veröffentlichung ,Borderline-Störungen und pathologischer Narzissmus“ 1975. Das DSM-IV schätzt die Prävalenz der Borderline-Persönlichkeitsstörung auf ca. 2% der Allgemeinbevölkerung, auf ca. 10% bei ambulanten und ungefähr 20% bei stationären Patienten. Bei klinischen Populationen mit Persönlichkeitsstörungen wird die Prävalenz mit im Bereich von 30-60% liegend angegeben. 3/4 der Patienten sind Frauen. Etwa 9% von ihnen sollen sich im Verlauf suizidieren, 3/4 verletzen sich selbst. Die meisten Betroffenen sind 18 – 45 Jahre alt, mit dem Älterwerden werden die Symptome meisten milder oder verschwinden. Nach neueren Untersuchungen sollen häufig auch schon Grundschulkinder betroffen sein.
In Psychiatrie, Psychotherapie u. Psychoanalyse handelt es sich um einen nicht einheitlich definierter Begriff; i.w.S. eine Persönlichkeitsstörung auf der »Grenzlinie« (engl. borderline) zwischen Neurose u. Psychose. Psychotische – meist spontan rückläufige – Episoden können auftreten; unterscheidet sich von der Psychose durch die (weitgehend) intakte u. reproduzierbare Realitätsprüfung. Die Borderline-Persönlichkeitsstörung (BPS) gilt als schwerwiegendes psychiatrisches Störungsbild mit oft sehr heterogener Symptomatik. Das psychoanalytische Modell einer spezifischen Ich-Struktur (nach Kernberg) geht von einer frühkindlichen psychischen Fehlentwicklung aus (u.a. radikales Auftrennen der Objektrepräsentanzen in gut u. böse; Abwehrmechanismen wie Spaltung, Idealisierung, Verleugnung, Omnipotenz, Entwertung). Neuere Studien mit einem kontrollierten prospektiven Design zeigen, dass Missbrauch und Vernachlässigung in der Kindheit die Entwicklung von Borderline-Persönlichkeitszügen sowie antisozialem Verhalten bis zu einer Persönlichkeitsstörung hervorrufen können. Wiederholte reale traumatische Beziehungserfahrungen in der Kindheit – wenn ein Kind von seinen Bezugspersonen misshandelt oder vor Erschütterungen, die es nicht bewältigen konnte, nicht geschützt wurde oder wenn wesentliche Selbst-Objekt-Bedürfnisse des Kindes mißachtet wurden – können zu kumulativen Traumatisierungen führen. Dies können z.B. Erfahrungen von physischen und emotionalen Misshandlungen, Vernachlässigung, häufigem Wechsel von Bezugspersonen, Zeuge sein von drastischer Gewalt in der Familie, oder sexueller Missbrauch sein. Die traumatischen Erfahrungen werden verinnerlicht, durch die dissoziative Verarbeitung entstehen strukturelle Entwicklungsdefizite mit düsfunktionalen Anpassungen. Genetische Studien, vor allem Zwillingsstudien, zeigen eine Vererbbarkeit nicht nur von Persönlichkeitszügen, sondern auch von Persönlichkeitsstörungen einschließlich der Borderline-Persönlichkeitsstörung (BPS) mit einem Korrelationskoeffizienten von 0,6. Es gibt eine genetische Disposition. Umweltfaktoren spielen allerdings bei der Entstehung eine wesentliche Rolle. Je nach Studie wurden 35 bis 70 Prozent der Betroffenen, die als Kinder und Jugendliche sexuell missbraucht. wurden. Andere körperliche Misshandlungen und emotionale Vernachlässigung sollen sogar bei 80% in der Vorgeschichte zu finden sein.
(ICD-10: F60.31, DSM-IV: 301.83)=.emotional instabile Persönlichkeitsstörung mit deutlicher Tendenz, Impulse ohne Berücksichtigung von Konsequenzen auszuagieren, verbunden mit unvorhersehbarer und launenhafter Stimmung. Es besteht eine Neigung zu emotionalen Ausbrüchen und e ine Unfähigkeit, impulshaftes Verhalten zu kontrollieren. Ferner besteht eine Tendenz zu streitsüchtigem Verhalten und zu Konflikten mit anderen, insbesondere wenn impulsive Handlungen durchkreuzt oder behindert werden. Zwei Erscheinungsformen können unterschieden werden: Ein impulsiver Typus, vorwiegend gekennzeichnet durch emotionale Instabilität und mangelnde Impulskontrolle; und ein Borderline- Typus, zusätzlich gekennzeichnet durch Störungen des Selbstbildes, der Ziele und der inneren Präferenzen, durch ein chronisches Gefühl von Leere, durch intensive, aber unbeständige Beziehungen und eine Neigung zu selbstdestruktivem Verhalten mit parasuizidalen Handlungen und Suizidversuchen. Nach ICD 10: Eine Persönlichkeitsstörung mit deutlicher Tendenz, Impulse ohne Berücksichtigung von Konsequenzen auszuagieren, verbunden mit unvorhersehbarer und launenhafter Stimmung. Es besteht eine Neigung zu emotionalen Ausbrüchen und eine Unfähigkeit, impulshaftes Verhalten zu kontrollieren. Ferner besteht eine Tendenz zu streitsüchtigem Verhalten und zu Konflikten mit anderen, insbesondere wenn impulsive Handlungen durchkreuzt oder behindert werden. Zwei Erscheinungsformen können unterschieden werden: Ein impulsiver Typus, vorwiegend gekennzeichnet durch emotionale Instabilität und mangelnde Impulskontrolle; und ein Borderline- Typus, zusätzlich gekennzeichnet durch Störungen des Selbstbildes, der Ziele und der inneren Präferenzen, durch ein chronisches Gefühl von Leere, durch intensive, aber unbeständige Beziehungen und eine Neigung zu selbstdestruktivem Verhalten mit parasuizidalen Handlungen und Suizidversuchen. Nach DSM-IV Persönlichkeitsstörung bzw. psychische Störung im Grenzgebiet zwischen (schizophrener) Psychose und Neurose (je nach Klassifikation). Verschiedene Definitionsansätze. Bestimmte Charakterart mit Symptomen an der Grenze von noch neurotisch und flüchtig psychotisch. Bedeutungsgleiche bzw. -ähnliche Begriffe sind Borderlinesyndrom, Borderlinepatient, Borderlinepersönlichkeit, Borderlineneurose. Das Beschwerdebild ist vielgestaltig: häufig hypochondrische Reaktionen, Neigung zu Ängsten (z.B. vor dem Alleinsein), Beziehungsstörungen (z.B. teils idealisierende Verklärung, teils Abwertung ein und derselben Person), Gefühl der Isolierung, Stimmungsschwankungen, ausgeprägte Unsicherheit (Berufswahl, Geschlechtsrolle, zwischenmenschlich). Neigung zur Selbstbeschädigung, z.B. durch Alkohol- oder Drogenmissbrauch, aber auch gesellschaftliche Selbstschädigung durch Glücksspiel etc., ferner aggressive Zustände (chronische Gereiztheit, Zorn, Wut, Erregungszustände, Empfindlichkeit gegen Kritik), sexuelle Störung, Gefühl der Leere und Langeweile etc. Als Komorbidität liegen nicht selten posttraumatische Belastungsstörungen, Essstörungen, affektive Störungen, Substanzmissbrauch und ADHD (Aufmerksamkeits-Defizit-Hyperaktivitäts-Syndrom) vor. Behandlung: stützende, begleitende Psychotherapie über längere Zeit, ggf. atypische Neuroleptika und Antidepressiva.
ine Unfähigkeit, impulshaftes Verhalten zu kontrollieren. Ferner besteht eine Tendenz zu streitsüchtigem Verhalten und zu Konflikten mit anderen, insbesondere wenn impulsive Handlungen durchkreuzt oder behindert werden. Zwei Erscheinungsformen können unterschieden werden: Ein impulsiver Typus, vorwiegend gekennzeichnet durch emotionale Instabilität und mangelnde Impulskontrolle; und ein Borderline- Typus, zusätzlich gekennzeichnet durch Störungen des Selbstbildes, der Ziele und der inneren Präferenzen, durch ein chronisches Gefühl von Leere, durch intensive, aber unbeständige Beziehungen und eine Neigung zu selbstdestruktivem Verhalten mit parasuizidalen Handlungen und Suizidversuchen. Nach ICD 10: Eine Persönlichkeitsstörung mit deutlicher Tendenz, Impulse ohne Berücksichtigung von Konsequenzen auszuagieren, verbunden mit unvorhersehbarer und launenhafter Stimmung. Es besteht eine Neigung zu emotionalen Ausbrüchen und eine Unfähigkeit, impulshaftes Verhalten zu kontrollieren. Ferner besteht eine Tendenz zu streitsüchtigem Verhalten und zu Konflikten mit anderen, insbesondere wenn impulsive Handlungen durchkreuzt oder behindert werden. Zwei Erscheinungsformen können unterschieden werden: Ein impulsiver Typus, vorwiegend gekennzeichnet durch emotionale Instabilität und mangelnde Impulskontrolle; und ein Borderline- Typus, zusätzlich gekennzeichnet durch Störungen des Selbstbildes, der Ziele und der inneren Präferenzen, durch ein chronisches Gefühl von Leere, durch intensive, aber unbeständige Beziehungen und eine Neigung zu selbstdestruktivem Verhalten mit parasuizidalen Handlungen und Suizidversuchen. Nach DSM-IV Persönlichkeitsstörung bzw. psychische Störung im Grenzgebiet zwischen (schizophrener) Psychose und Neurose (je nach Klassifikation). Verschiedene Definitionsansätze. Bestimmte Charakterart mit Symptomen an der Grenze von noch neurotisch und flüchtig psychotisch. Bedeutungsgleiche bzw. -ähnliche Begriffe sind Borderlinesyndrom, Borderlinepatient, Borderlinepersönlichkeit, Borderlineneurose. Das Beschwerdebild ist vielgestaltig: häufig hypochondrische Reaktionen, Neigung zu Ängsten (z.B. vor dem Alleinsein), Beziehungsstörungen (z.B. teils idealisierende Verklärung, teils Abwertung ein und derselben Person), Gefühl der Isolierung, Stimmungsschwankungen, ausgeprägte Unsicherheit (Berufswahl, Geschlechtsrolle, zwischenmenschlich). Neigung zur Selbstbeschädigung, z.B. durch Alkohol- oder Drogenmissbrauch, aber auch gesellschaftliche Selbstschädigung durch Glücksspiel etc., ferner aggressive Zustände (chronische Gereiztheit, Zorn, Wut, Erregungszustände, Empfindlichkeit gegen Kritik), sexuelle Störung, Gefühl der Leere und Langeweile etc. Als Komorbidität liegen nicht selten posttraumatische Belastungsstörungen, Essstörungen, affektive Störungen, Substanzmissbrauch und ADHD (Aufmerksamkeits-Defizit-Hyperaktivitäts-Syndrom) vor. Behandlung: stützende, begleitende Psychotherapie über längere Zeit, ggf. atypische Neuroleptika und Antidepressiva.
| ICD 10 | DSM IV |
| Kriterien der emotional instabilen Persönlichkeitsstörung (F60.3): Eine Persönlichkeitsstörung mit deutlicher Tendenz, impulsiv zu handeln ohne Berücksichtigung von Konsequenzen, und wechselnder, instabiler Stimmung. Die Fähigkeit, vorauszuplanen, ist gering und Ausbrüche intensiven Ärgers können zu oft gewalttätigem und explosiblen Verhalten führen; dieses Verhalten wird leicht ausgelöst, wenn impulsive Handlungen von anderen kritisiert oder behindert werden. Zwei Erscheinungsformen dieser Persönlichkeitsstörung können näher beschrieben werden, bei beiden finden sich Impulsivität und mangelnde Selbstkontrolle. F60.30 impulsiver Typus Dazugehörige Begriffe: F60.31 Borderline Typus |
Ein tief greifendes Muster von Instabilität in zwischenmenschlichen Beziehungen, im Selbstbild und in den Affekten, sowie von deutlicher Impulsivität. Der Beginn liegt im frühen Erwachsenenalter, und die Störung manifestiert sich in den verschiedenen Lebensbereichen. Mindestens 5 der folgenden Kriterien müssen erfüllt sein: (1) verzweifeltes Bemühen, tatsächliches oder vermutetes Verlassenwerden zu vermeiden. Beachte: Hier werden keine suizidalen oder selbstverletzenden Handlungen berücksichtigt, die in Kriterium 5 enthalten sind. (2) Ein Muster instabiler, aber intensiver zwischenmenschlicher Beziehungen, das durch einen Wechsel zwischen den beiden Extremen der Idealisierung und Entwertung gekennzeichnet ist. (3) Identitätsstörung: ausgeprägte und andauernde Instabilität des Selbstbildes oder der Selbstwahrnehmung. (4) Impulsivität in mindestens zwei potentiell selbstschädigenden Bereichen (Geldausgaben, Sexualität, Substanzmissbrauch, rücksichtsloses Fahren, ,,Fressanfälle“) vermutetes Verlassenwerden zu vermeiden. Beachte: Hier werden keine suizidalen oder selbstverletzenden Handlungen berücksichtigt, die in Kriterium 5 enthalten sind. (5) Wiederholte suizidale Handlungen, Selbstmordandeutungen oder -drohungen oder Selbstverletzungsverhalten. (6) Affektive Instabilität infolge einer ausgeprägten Reaktivität der Stimmung (z. B. hochgradige episodische Dysphorie, Reizbarkeit oder Angst, wobei diese Verstimmungen gewöhnlich einige Stunden und nur selten mehr als einige Tage andauern). (7) Chronische Gefühle von Leere. (8) Unangemessene, heftige Wut oder Schwierigkeiten, die Wut zu kontrollieren (z. B. häufige Wutausbrüche, andauernde Wut, wiederholte körperliche Auseinandersetzungen). (9) Vorübergehende, durch Belastungen ausgelöste paranoide Vorstellungen oder schwere dissoziative Symptome. |
Meist ist eine Kombination von langdauernder Psychotherapie und Medikation erforderlich. Sicher ist, dass die Behandlung langfristig sein muss, welche Art der Pth besser ist, ist nicht geklärt. Problematisch ist bei diesem Krankheitsbild die naturgemäß hohen Raten von Therapieabbrechern, entsprechende Tendenzen sind deshalb hier wichtiges Behandlungsthema. Gründe für Behandlungsabbrüche sind die negativen Übertragungsgefühle, gehasste Aspekte werden auf den Therapeuten projiziert; die Patienten versuchen dann, das gefürchtete und gehasste Objekt zu kontrollieren. Narzisstische Probleme, Abhängigkeitsbedürfnisse, hypomanische Zustände usw. Die Formulierungen, wie und warum ein bestimmter Behandlungsansatz bei Borderline-Patienten/innen wirkt, unterscheiden sich je nach Therapierichtung, die effektiven therapeutischen Verhaltensweisen über die unterschiedlichen theoretischen Orientierungen hinaus sind sich jedoch wahrscheinlich sehr ähnlich. Verhaltenstherapeutisch-kognitive und psychodynamische Theorien scheinen sich bei diesem Krankheitsbild hauptsächlich in der Terminologie zu unterscheiden. Datenlage zu den Medikamenten siehe Tabelle.
Dialektische Verhaltenstherapie besteht aus einer einjährigen Manualgeleiteten Behandlung, dabei erhält der Patient 1 Einzelsitzung und 2,5 Stunden Gruppentherapie mit Sozialem Kompetenztraining pro Woche. Dialektisch ist dieser verhaltenstherapeutische Ansatz insofern, als Hegels Denkmodell des Stadienverlaufs von These-Antithese-Synthese aufgegriffen wird. Dabei sollen schlecht angepasste Kognitionen und Überzeugungen den Symptomen zu Grunde liegen. Sowohl diese Kognitionen als auch das dysfunktionale affektive Verhalten (mit Vorherrschen innerer Ambivalenzen und Widersprüche) soll dabei hinterfragt werden. Die Sinnhaftigkeit der Ambivalenz soll dabei vom Therapeuten im individuellen Kontext anerkannt werden, wodurch eine Klärung der Überlegenheit eines Kontinuums der Gefühle gelingen soll, die vom Patienten übernommen werden soll. Durch den Einsatz von Metaphern, Geschichten, Mythen und paradoxen Interventionen verhilft der Therapeut seinem Patienten dazu, die dichotome Denkweise aufzugeben und von einer ,,entweder-oder“ zu einer ,,sowohl-als-auch“ Sichtweise zu gelangen. Weiterhin kann sich der Therapeut die Ambiguität therapeutisch nutzbar machen, da Auflösung von Zweideutigkeit nicht unbedingt ein Therapieziel sein muss. Durch Lenkung der Aufmerksamkeit auf den Wandel von Realität und kognitive Techniken der Hinterfragung sowie Umstrukturierung soll der Klient zu einer verbesserten Wahrnehmungsfähigkeit seiner Selbst wie auch seiner Umgebung gelangen. Ziel dieser Strategien darin, die von den Patienten ständig gemachte Erfahrung der Invalidität zwischen der eigenen emotionalen Erlebensweise und den Reaktionen des Umfelds aufzuheben und in eine innere und äußere Stimmigkeit zu überführen. Die Aufgabe des selbstverletzenden Verhaltens wird dabei oft als Voraussetzung für den Beginn der Therapie gesehen. „Alternativen erlernen, mit ihren Spannungen umzugehen, können die Betroffenen nur dann, wenn sie sich nicht mehr dauernd selbst verletzen, exzessiv hungern oder übermäßig Drogen konsumieren“1 Aufklärung über die Erkrankung, Übungen in Stresstoleranz, Emotionsmanagement, Sozialem Kompetenztraining gehören zu den regelmäßigen Bestandteilen der Therapie. Linehan, Marsha (1994). Dialektische Verhaltenstherapie bei Borderline-Persönlichkeitsstörungen. In: Zielke, M. & Sturm, J. (Hrsg.). Handbuch Stationäre Verhaltenstherapie (S. 796 – 804). Weinheim: Psychologie Verlags Union.
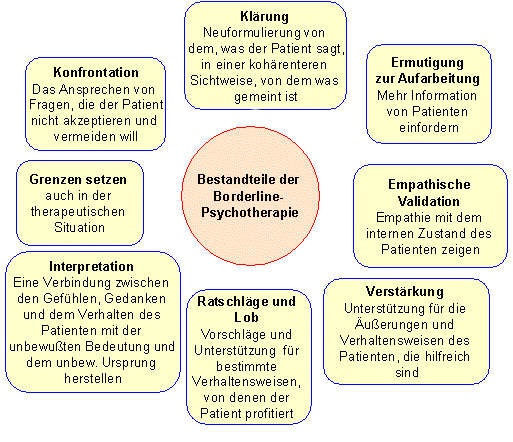
Die Psychoanalytischen Theorien zur Borderline-Persönlichkeitsstörung orientieren sich überwiegend an den objekttheoretischen Theorien von Kernberg. Kernberg, O. (1996a). Borderline-Störungen und pathologischer Narzissmus. 9. Auflage. Frankfurt/Main: Suhrkamp Verlag. Kernberg, O. (1996). Schwere Behandlungsstörungen. 5. Auflage. Stuttgart: Klett-Cotta. Kernberg geht davon aus, dass Borderline-Patienten eine konstitutionsbedingte Unfähigkeit zur Affektregulation in zwischenmenschlichen Beziehungen aufweisen. Diese Unfähigkeit, durchaus verstehbar im Sinne des Vulnerabilitätskonzeptes, sei dafür verantwortlich, wenn frühe traumatisierende Objektbeziehungen als affektiv-diffuse und/oder konflikthafte Selbst-Objekt-Repräsentanzen erhalten blieben.
Eine Integration gegensätzlicher Erfahrungen (strafende versorgende Bezugsperson) kann somit nicht stattfinden. Hieraus erklärt sich – so Kernberg – der für Borderline-Patienten so typische Abwehrmechanismus der Spaltung. Ambivalente Triebregungen gegenüber relevanten Bezugspersonen können deshalb nicht integriert werden. Idealtypisch kann demzufolge eine Bezugsperson für einen ,,Borderliner“ nur absolut ,,gut“ oder absolut ,,böse“ sein. Grundlage dieser Störung ist ein geschwächtes ,,Ich“, im Sinne der Freudschen Instanzenlehre, bei gleichzeitiger, konstitutionsbedingter hoher aggressiver Triebstärke. Diese Aufteilung verinnerlichter Objektbeziehungen in ,,gute“ und ,,böse“ ergibt sich zunächst einfach aufgrund der noch mangelhaften Integrationsleistung des frühkindlichen Ichs. Später jedoch wird aus dieser ursprünglichen Integrationsschwäche ein vom inzwischen stärker gewordenen Ich aktiv benutzter Abwehrvorgang, mit dessen Hilfe die Generalisierung von Angst vermieden und der auf der Basis positiver Introjetkionen und Identifizierungen aufgebaute Ichkern geschützt werden soll. Eine solche Form der Abwehr durch Teilung des Ichs entspricht im wesentlichen dem Mechanismus der Spaltung. Rohde-Dachser ist die bekannteste deutsche Autorin, die das Konzept Kernbergs teilweise modifiziert hat. Die Hauptaufgabe in der Psychotherapie von Borderline-Patienten besteht darin, die unbewussten Übertragungsbedeutungen im „Hier und Jetzt“ mit Hilfe von Deutungen vollständig bewusst zu machen. Dadurch sollen abgespaltene oder Teil-Objektbeziehungen in integrierte oder ganze Objektbeziehungen überführt werden.
Borderline-Syndrom nach Rohde-Dachser , Rohde-Dachser, Ch.: Das Borderline-Syndrom, Hans Huber Verlag, Bern, Stuttgart, Wien (1979, 5. Aufl. 1995) Rohde-Dachser, Ch.: Zur Genese und Therapie der Borderline-Störungen, Psychother. med. Psychol. 30 (1980), S.60-69,
Rohde-Dachser geht wie die meisten anderen psychoanalytischen Autoren davon aus, dass das Borderline-Syndrom aus „einer frühen und tief greifenden Störung der Mutter-Kind-Beziehung resultiere, die sich niemals zu jener unerlässlichen tragend-symbiotischen Form ausgestaltet habe, die das Fundament der Ich-Entwicklung, insbesondere der Differenzierung von Selbst und Objekten darstellt und einem Kind ‚Urvertrauen‘ vermittelt“.
- Chronische, frei-flottierende Angst: Die Angst, die häufig als allgegenwärtig erfahren wird, kann von Individuen mit einer Borderline-Störung vor allem dann eingesetzt werden, wenn andere bewusstseinsnahe, aber unvereinbare Affekte zugedeckt werden sollen.
- Multiple Phobien Hierzu gehören vor allem Phobien, welche die Körperlichkeit oder die leibliche Erscheinung betreffen (z.B. Errötungsphobie, Furcht vor öffentlichen Auftritten oder vor dem Angeschautwerden) und mit Beschämungsängsten verbunden sind.
- Zwangssymptome, die vorübergehend die Qualität unumstößlicher Gewissheit erhalten Zwangsgedanken (z. B. hypochondrischen oder paranoiden Inhalts), die lange Zeit als Ich-fremd erfahren werden, können vorübergehend (wie beim psychotischen Individuum) Ich-synton werden, wobei sich die Realitätsprüfung nach einigen Stunden oder Tagen wieder einstellt.
- Multiple, bizarre Konversionssymptome Hierunter fallen chronische oder auch massive monosymptomatische Konversionssymptome, Konversionssymptome mit der Tendenz zu Körperhalluzinationen oder mit bizarren Bewegungsabläufen.
- Dissoziative Reaktionen Traum- oder Dämmerzustände, häufig schwere Depersonalisationserlebnisse werden vom Borderline-Patienten leicht übersehen, weil sie für ihn etwas sehr Vertrautes darstellen.
- Depression Die Borderline-Depression stellt sich zumeist im Anschluss an den Zusammenbruch eines grandiosen Selbstbildes ein, manifestiert sich in ohnmächtiger Wut oder Gefühlen der Hilflosigkeit und löst gegenübertragungsmäßig wenig helferische Aktivitäten aus.
- Polymorph-perverse Sexualität Das Vorliegen mehrerer perverser Züge (wie z.B. heterosexuelle und homosexuelle Promiskuität mit sadistischen Elementen) bei einer gleichzeitigen Instabilität von Beziehungen verweist – im Unterschied zu Individuen mit einer stabilen sexuellen Devianz bei konstanten Beziehungen – auf ein Borderline- Symptom.
- Vorübergehender Verlust der Impulskontrolle Hierzu gehören zum Beispiel episodische Fresssucht, Alkoholismus, Kleptomanie, Drogenabhängigkeit, die nach Beendigung der Impulsdurchbrüche als Ich-fremd erlebt werden.
Therapeutische Richtlinien nach Rohde-Dachser
- – Variables, den jeweiligen Bedürfnissen des Patienten angepasstes Setting (Sonderregelungen gelten allerdings als problematisch, insbesondere muss darauf geachtet werden, dass auch in der Therapie keine Grenzverletzungen akzeptiert werden)
- – Durchführung der Therapie in der Regel im Sitzen
- – Steuerung der inhaltlichen Mitteilungen des Patienten in die Richtung eines verbesserten Realitätsbezuges ,anstelle der Aufforderung zur freien Assoziation
- – Ausgiebige Information des Patienten über die Art seiner Krankheit, über den Sinn des jeweils gewählten therapeutischen Setting und des technischen Vorgehens des Analytikers, und über psychodynamische Zusammenhänge
- – Verbesserung des Arbeitsbündnisses durch Forcierung der positiven Übertragung (z.B. dadurch, dass der Analytiker eindeutig für den Patienten Partei ergreift- unter Einhaltung der Realitätskontrolle)
- – Schnelles Unterbrechen von Schweigepausen
- – Wiederkehrende verbale Bestätigungen, dass die Abstinenz des Analytikers keine Ablehnung des Patienten bedeute, und wiederkehrende verbale Versicherungen, dass der Analytiker die Integrität des Patienten respektiere
- – Keine Interpretation der positiven Übertragung
- – Aufspüren der abgespaltenen und außerhalb der Therapie agierten negativen Übertragung
- – Sorgfältiges Aufspüren der am wenigsten konflikthaften Persönlichkeitsbereiche des Patienten und Konzentration der Deutungen zunächst auf diese Peripherie; Deutung des depressiven Materials in der Regel vor dem paranoiden Material, des Masochismus vor dem Sadismus
- – Statt genetischer Deutungen überwiegend Deutungen, die den Realitätsbezug des Patienten verbessern, insbesondere Deutung der pathologischen Abwehrmechanismen in ihrer destruktiven Auswirkung auf diesen Realitätsbezug
- – Freimütiges Mitteilen von Gegenübertragungsgefühlen, durch die der Analytiker für den Patienten als eigenständiges Individuum erlebbar wird; sofortige Richtigstellung der verzerrten, oft paranoid getönten Wahrnehmungen der Person des Analytikers (auch durch Beantwortung von Fragen); alsbaldiger Abbau der illusionären Erwartungen gegenüber dem Analytiker, die sich an die primitive Idealisierung knüpfen
- – Kontrolle des Agierens des Patienten, gegebenenfalls durch strikte Grenzsetzungen oder auch durch eine vorübergehende Hospitalisierung
- – Notfalls massive Konfrontation des Patienten mit hartnäckig verleugneten Inhalten, insbesondere mit verleugneten realen Gefahren
- – Wiederkehrende Bestätigung der grundsätzlichen Liebesfähigkeit des Patienten (und seiner frühen Bezugspersonen); Deutung der Verzerrungen, in denen sich diese Liebesbedürfnisse manifestieren, und Aufzeigen befriedigender Möglichkeiten für die Verwirklichung dieser Bedürfnisse
- – Entzerren der Bilder von den frühen Bezugspersonen (,,Entteufelung“ u n d ,,Entidealisierung“) zu realen Menschen mit Vorzügen und Schwächen
- – Übersetzung des ,,Borderline-Dialogs“ in wirkliche Kommunikation – Herausarbeiten der unbewussten Identifikationsphantasie, nach der der Patient seine ,,Schicksalsneurose“ gestaltet, mit dem Ziel, die Fremdbestimmung durch eine sichere eigene Identität zu ersetzen. Die Hauptunterschiede der Borderline-Therapie bestehen gegenüber der klassischen Psychoanalyse in einem veränderten Setting, einer veränderten Deutungstechnik und dem Vermeiden tieferer Stadien der Regression.
Indikation einen kurzen stationären Aufenthalt oder Tagesklinik:
- Gefährliches oder impulsives Verhalten, das ambulant nicht unter Kontrolle zu bringen ist.
- Mangelnde Mitarbeit bei der ambulanten Behandlung und zunehmende Verschlechterung des klinischen Bildes.
- Komplexe Komorbidität die eine intensivere klinische Diagnostik und Behandlung erfordert.
- Symptome die so schwer sind, dass die das Funktionieren bei der Arbeit, in der Familie stark beeinträchtigen und nicht auf ambulante Behandlung ansprechen.
Indikation einen kurzen stationären Aufenthalt:
- Imminente Gefahr für andere
- Kontrollverlust bei suizidalen Impulsen oder ernsthafter Suizidversuch
- Transiente psychotische Episoden mit Verlust der Impulskontrolle oder Beeinträchtigung des Urteilsvermögens
- Symptome von ausreichender Schwere dass die das Funktionieren bei der Arbeit, in der Familie stark beeinträchtigen und nicht auf ambulante Behandlung ansprechen.
Indikation einen längeren stationären Aufenthalt:
- Persistiernde schwere Suizidalität, Selbstgefährdung, mangelnde Mitarbeit bei der ambulanten Behandlung und Tagesklinik und zunehmende Verschlechterung des klinischen Bildes
- Komplexe Komorbidität (bes. Essstörung, affektive Störungen,) die lebensbedrohlich sind
- Komorbider Substanzmissbrauch oder Abhängigkeit, die ambulant nicht in den Griff zu bekommen sind.
- Gefährliches oder impulsives Verhalten, das ambulant nicht unter Kontrolle zu bringen ist und nicht auf einen tagesklinischen Aufenthalt anspricht.
- Symptome von ausreichender Schwere dass die das Funktionieren bei der Arbeit, in der Familie stark beeinträchtigen und nicht auf ambulante Behandlung, kurze Aufenthalte oder Tagesklinik ansprechen
Gering modifiziert Nach: Practice Guideline for the Treatment of Patients With Borderline Personality Disorder der APA, WORK GROUP ON BORDERLINE PERSONALITY DISORDER, 2001, http://www.psych.org/clin_res/ (zuletzt besucht am 18.5.02)
Obwohl psychotherapeutische Behandlungsverfahren derzeit im Zentrum der Interventionsmöglichkeiten stehen, erfordern schwerwiegende psychopathologische Symptome wie unkontrollierbare Impulsivität, depressive, dissoziative oder psychotische Symptomatik häufig den Einsatz von Psychopharmaka. Gleichzeitig bestehende depressive Episoden erfordern den Einsatz von Antidepressiva. Hierbei sollte, auch wegen der besseren Verträglichkeit, Serotonin-Wiederaufnahmehemmern der Vorzug gegeben werden. Plasmaspiegelkontrollen haben sich klinisch als
 hilfreich erwiesen, da Patienten mit BPS sehr häufig nur niedrige Spiegel aufbauen. Ein genereller Einsatz von Lithium oder Phasenprophylaktika lässt sich nach der bisherigen Datenlage nicht rechtfertigen. Die Wirksamkeit des Serotonin-Wiederaufnahmehemmers Fluoxetin bei impulsivem und aggressivem Verhalten konnte in mehreren Studien nachgewiesen werden, dies trifft auch für komorbide Angst- und Zwangsstörungen zu. Bei intermittierend auftretender psychotischer Symptomatik sollte auf ein Neuroleptikum zurückgegriffen werden. Obwohl hierzu keine Studien vorliegen, sollten aufgrund der besseren Verträglichkeit atypische Neuroleptika bevorzugt werden. Die Wirksamkeit von Clozapin zur globalen Verbesserung konnte in mehreren Untersuchungen gezeigt werden. Die Behandlung mit Benzodiazepinen ist, mit Ausnahme von akuten Krisensituationen, insbesondere wegen des Abhängigkeitspotentials und wegen der Berichte über eine Zunahme von Kontrollverlusten als obsolet anzusehen. In der Behandlung von Schlafstörungen sollte auf die Erfahrung im Bereich der affektiven Störungen zurückgegriffen werden. (Sedierende Antidepressiva haben sich als hilfreich erwiesen). Zur Behandlung der bei Borderline-Patienten häufigen dissoziativen Symptomatik scheint nach einigen Studien der Opiat-Antagonist Naltrexon geeignet zu sein. C. Schmahl, M. Bohus, Symptomorientierte Pharmakotherapie bei Borderline-Persönlichkeitsstörung, Fortschr Neurol Psychiatr 2001; 69: 310-321
hilfreich erwiesen, da Patienten mit BPS sehr häufig nur niedrige Spiegel aufbauen. Ein genereller Einsatz von Lithium oder Phasenprophylaktika lässt sich nach der bisherigen Datenlage nicht rechtfertigen. Die Wirksamkeit des Serotonin-Wiederaufnahmehemmers Fluoxetin bei impulsivem und aggressivem Verhalten konnte in mehreren Studien nachgewiesen werden, dies trifft auch für komorbide Angst- und Zwangsstörungen zu. Bei intermittierend auftretender psychotischer Symptomatik sollte auf ein Neuroleptikum zurückgegriffen werden. Obwohl hierzu keine Studien vorliegen, sollten aufgrund der besseren Verträglichkeit atypische Neuroleptika bevorzugt werden. Die Wirksamkeit von Clozapin zur globalen Verbesserung konnte in mehreren Untersuchungen gezeigt werden. Die Behandlung mit Benzodiazepinen ist, mit Ausnahme von akuten Krisensituationen, insbesondere wegen des Abhängigkeitspotentials und wegen der Berichte über eine Zunahme von Kontrollverlusten als obsolet anzusehen. In der Behandlung von Schlafstörungen sollte auf die Erfahrung im Bereich der affektiven Störungen zurückgegriffen werden. (Sedierende Antidepressiva haben sich als hilfreich erwiesen). Zur Behandlung der bei Borderline-Patienten häufigen dissoziativen Symptomatik scheint nach einigen Studien der Opiat-Antagonist Naltrexon geeignet zu sein. C. Schmahl, M. Bohus, Symptomorientierte Pharmakotherapie bei Borderline-Persönlichkeitsstörung, Fortschr Neurol Psychiatr 2001; 69: 310-321 Empfehlungen für die Behandlung der Störung der Affektivität bei Patienten mit Borderline Persönlichkeitsstörung
Art der Medikamente Spezifische Medikamente die untersucht wurden Symptoms für die, die Medikation
empfohlen wirdStrength of Evidencea
spezielle Fragen SSRIs und ähnliche Antidepressiva Fluoxetin, Sertralin, Venlafaxinb Depressive Verstimmung, Stimmungsschwankungen, Empfindlichkeit gegen Abweisung, Angst, Impulsivität, Selbstverletzendes Verhalten, Ärger/Wut/Feindseligkeit,
Psychotizimus, und schlechtes „global functioning“A
Relativ sicher bei Überdosis, gutes Nebenwirkungsprofil, Evidenz aus akuten (6–14 Woche), Langzeit- (bis zu 12 Monaten), und Erhaltungsdosisstudien (1–3 Jahre); Ein Versuch mit einem 2. SSRI kann auch dann erfolgreich sein, wenn der Versuch mit dem ersten fehlschlägt („salvage strategy,“ strength of evidence=C) MAOIs Phenelzin,
TranylcyprominStimmungsschwankungen, Empfindlichkeit gegen Abweisung, Angst, Impulsivität, Selbstverletzendes Verhalten, Ärger/Wut/Feindseligkeit,
atypische Depression,B
2. Wahl wenn SSRI versagen; zunächst muss eine Therapiepause gemacht werden; bei dem patientengut ist die Einhaltung der Diätvorschriften zweifelhaft, effektiv gegen atypische Depression nur wenn diese die Hauptdiagnose und Borderline die Nebendiagnose ist. Stimmungstabilisierer Lithium carbonat Stimmungsschwankungen, Empfindlichkeit gegen Abweisung, Angst, Impulsivität, Selbstverletzendes Verhalten, Ärger/Wut/Feindseligkeit,
Psychotizimus, und schlechtes „global functioning“C
Als zusätzliche Behandlung untersucht vor allem bei Impulsivität, übliche Vorsichtsmaßnahmen und Kontrollen erforderlich, geringe Sicherheit bei unzuverlässigen Patienten Carbamazepin Suizidalität, Ärger/Wut/Feindseligkeit, Impulsivität C
Effizienz bei Patienten mit hysteroider Dysphorie; kann melancholische Depressionen auslösen.übliche Vorsichtsmaßnahmen und Kontrollen erforderlich, geringe Sicherheit bei unzuverlässigen Patienten Valproat Globale Symptomschwere, depressive Verstimmung, Angst, Impulsivität, Selbstverletzendes Verhalten, Ärger/Wut/Feindseligkeit, C
obwohl häufig verwendet, gibt es kaum Daten die die Effizienz beweisen. Vorsichtsmaßnahmen und Kontrollen erforderlich, geringe Sicherheit bei unzuverlässigen Patienten Benzodiazepinec Alprazolam,
ClonazepamTherapierefraktäre Angst, Impulsivität, Agitation C
Risiko des Missbrauchs, Toleranz; Abhängigkeit, bei Alprazolam ist Kontrollverlust berichtet Neuroleptikac Haloperidol Kontrollverlust, Ärger/Wut/Feindseligkeit,Selbstverletzungen A
Rascher Eintritt des Effekts, rasche Verhaltenskontrolle, ungünstige Langzeitnebenwirkungen (Atypika bisher noch schlechter untersucht, aber eventuell besser geeignet) a Ratings used by Jobson and Potter (2): A=supported by two or more randomized, placebo-controlled, double-blind trials; B=supported by at least one randomized, placebo-controlled, double-blind trial; C=supported by open-label studies, case reports, and studies that do not meet standards of randomized, placebo-controlled, double-blind trials. See text for specific supporting studies.
bA mixed norepinephrine/serotonin reuptake blocker.
cAgents primarily used as adjunctive treatment. Gering modifiziert Nach: Practice Guideline for the Treatment of Patients With Borderline Personality Disorder der APA, WORK GROUP ON BORDERLINE PERSONALITY DISORDER, 2001, http://www.psych.org/clin_res/ (zuletzt besucht am 18.5.02)Die Behandlung von Störungen der Impulskontrolle bei Patienten mit Borderline Persönlichkeitsstörung
Medikamentenklasse Spezifische Medikation, die untersucht wurde Symptome für die die Medikation empfohlen wird Strength of Evidencea
Spezielle Fragen SSRIs und ähnliche Antidepressiva Fluoxetin,
SertralinImpulsive Aggression, Wut, Reizbarkeit, selbstverletzendes Verhalten, schlechtes „global functioning“ A
Der Effekt auf die Wut und die impulsive Aggression kommt oft früher und unabhängig von dem Effekt auf die Stimmung oder Angst, ob ein Versuch mit einem 2. SSRI auch dann erfolgreich sein, wenn der Versuch mit dem ersten fehlschlägt ist bei dieser Indikation unklar MAOIs Phenelzin,
TranylcyprominImpulsive Aggression, Wut, Reizbarkeit bei Patienten mit hysteroider Dysphorie A
Second-line Behandlung wenn SSRI nicht wirken, zunächst muss eine Therapiepause gemacht werden; bei dem patientengut ist die Einhaltung der Diätvorschriften zweifelhaft, Stimmungsstabilisier Lithiumcarbonat Impulsive Aggression bei Patienten mit Persönlichkeitsstörungen A
Kann als alleinige oder zusätzliche Behandlung benutzt werden. Vorsichtsmaßnahmen und Kontrollen erforderlich, geringe Sicherheit bei unzuverlässigen Patienten Carbamazepin Impulsive Aggression bei Patienten hysteroider Dysphorie C
kann melancholische Depressionen auslösen. übliche Vorsichtsmaßnahmen und Kontrollen erforderlich, geringe Sicherheit bei unzuverlässigen Patienten Valproat Impulsive Aggression, Agitation; für Jugendliche mit Aggressionsdurchbrüchen, Anspannung, Angst, Jähzornsausbrüche, schlechtes „global functioning“ C
obwohl häufig verwendet, gibt es kaum Daten die die Effizienz beweisen. Vorsichtsmaßnahmen und Kontrollen erforderlich, geringe Sicherheit bei unzuverlässigen Patienten, eine Studie ist im Gange Atypische Neuroleptika Clozapin Schwere Selbstverletzungen Psychotizismus C
Nur wenn andere Möglichkeiten versagen, übliche Kontraindikationen und Kontrollen. Typische Neuroleptika (niedrigdosiert)b Haloperidol Akute Wut, Feindseeligkeit, Angriffe, Selbstverletzungen A
Nicht spezifischer Effekt auf die Impulsivität, als zusätzliches Med. spezifischer auf Wut, rasche Wirkung, rasche Kontrolle eskalierender impulsiver Symptome a Ratings used by Jobson and Potter (2): A=supported by two or more randomized, placebo-controlled, double-blind trials; B=supported by at least one randomized, placebo-controlled, double-blind trial; C=supported by open-label studies, case reports, and studies that do not meet standards of randomized, placebo-controlled, double-blind trials. See text for specific supporting studies.
bAgents primarily used as adjunctive treatment.Nach: Practice Guideline for the Treatment of Patients With Borderline Personality Disorder der APA, WORK GROUP ON BORDERLINE PERSONALITY DISORDER, 2001, http://www.psych.org/clin_res/ (zuletzt besucht am 18.5.02)Die Behandlung kognitiver und Symptome und der Wahrnehmungsverzerrungen bei Patienten mit Borderline Persönlichkeitsstörung
Medikamentenklasse Spezifische Medikation die untersucht wurde Symptome für die die Medikation empfohlen wird Strength of Evidencea
Spezielle Fragen Typische Neuroleptika niedrig dosiert Haloperidol, Perphenazin, Thiothixen, Thioridazin, Flupentixol, Chlorpromazin, Trifluoperazin Beziehungsideen, Illusionen, und paranoide Ideen (und die damit verbundene Feindseeligkeit und Wut), Allgemeine Schwere der Symptome, Depressive Verstimmung, Angst, Impulsivität, wiederkehrende Suizidalität A
Effekt Kurzzeitstudien erwiesen (bes.,
5–16 Wochen); schlechte Verträglichkeit in längeren Studien ( 22 Woche) wegen Akinesie, Depression; Redzieren wiederkehrendes parasuizidales Verhalten in einer Studie über 6 Monate, Risiko tardiver Dyskinesien bei ErhaltungstherapieAtypische Neuroleptika Clozapin, Olanzapin,
RisperidonSelbe Indikation wie oben, auch gegen selbstverletzendes Verhalten, C
Keine randomisierten, Plazebo-kontrollierten doppelblinden Studien für diese Indikation, Ansonsten übliche Kontraindikationen und Kontrollen. SSRIsb Irritabilität, Wut Feindseeligkeit, Depression, Impulsivität, Aggression. A
Besonders effektiv bei affektiven Symptomen, affektiver Dysregulation und impulsiven Verhaltensstörungen, MAOIsb Wie SSRIs A
Einhalten der Diät problematisch a Ratings used by Jobson and Potter (2): A=supported by two or more randomized, placebo-controlled, double-blind trials; B=supported by at least one randomized, placebo-controlled, double-blind trial; C=supported by open-label studies, case reports, and studies that do not meet standards of randomized, placebo-controlled, double-blind trials. See text for specific supporting studies.
bAgents primarily used as adjunctive treatment.Gering modifiziert Nach: Practice Guideline for the Treatment of Patients With Borderline Personality Disorder der APA, WORK GROUP ON BORDERLINE PERSONALITY DISORDER, 2001, http://www.psych.org/clin_res/ (zuletzt besucht am 18.5.02)
Quellen / Literatur:
Borderline – auch nur eine Krankheit? http://www.borderline-krankheit.de/ Hier will ein Betroffener eigene Erfahrungen mit der Krankheit, Ärzten und Kliniken veröffentlichen und andere Betroffene zur Mitarbeit ermuntern. Grenzfälle – Forum zur Borderline-Persönlichkeitsstörung http://f23.parsimony.net/forum46170/Dieses Forum richtet sich an all diejenigen, die in irgendeiner Weise mit dem Thema Borderline-Syndrom zu tun haben: direkt Betroffene, Angehörige, Freunde und Bekannte sowie Therapeuten. Borderline-Krankheit www.borderline-krankheit.de/Private Homepage. Peter erzählt seine eigene Geschichte mit persönlichen Erfahrungen mit Ärzten und Kliniken.ROEL VERHEUL, LOUISE M. C. VAN DEN BOSCH, MAARTEN W. J. KOETER, MARIA A. J. DE RIDDER, THEO STIJNEN, and WIM VAN DEN BRINK, Dialectical behaviour therapy for women with borderline personality disorder: 12-month, randomised clinical trial in The Netherlands Br J Psychiatry 2003 182: 135-140.
Management of borderline personality disorder Br. J. Psychiatry, July 1, 2003; 183(1): 78 – 79. [Full Text] [PDF] American Psychiatric Association (2001) Practice guideline for the treatment of patients with borderline personality disorder. American Journal of Psychiatry, 158(suppl.), 1-52 J. C. Huffman, T. A. Stern, R. M. Harley, and N. A. Lundy The Use of DBT Skills in the Treatment of Difficult Patients in the General Hospital Psychosomatics, October 1, 2003; 44(5): 421 – 429. [Full Text] [PDF] Borderline-Page members.tripod.de/BorderlinePage/index.htmSeite mit Informationen zur Borderline-Symthomatik . Mondstein-Web www.mondstein-web.de/ Private Homepage – Info Borderline, SVV u.v.m. Der Weg ist das Ziel www.beepage.de/ Private Homepage von Sabine – Missbrauch, Borderline, Eßstörung, Therapie, Kontakte Borderline-KunstGedichte und Bilder einer Betroffenen.

